Prostaatkanker in Nederland
Een overzicht op basis van de Nederlandse Kankerregistratie (1989 tot en met 2021)In de afgelopen jaren kregen jaarlijks gemiddeld 13.000 mannen in Nederland, voor het eerst de diagnose prostaatkanker. Daarmee is prostaatkanker de meest voorkomende vorm van kanker onder mannen. Een groot deel van de patiënten heeft bij diagnose prostaatkanker beperkt tot de prostaat. Maar bij 2 op de 7 patiënten is er bij diagnose al sprake van uitzaaiingen in de regionale lymfeklieren, lymfeklieren elders in het lichaam, botten of andere organen. Bekijk hieronder meer cijfers uit de Nederlandse Kankerregistratie.
Leeftijdsverdeling
Prostaatkanker komt vooral voor bij oudere mannen. Vanaf ongeveer 45-jarige leeftijd kan de diagnose gesteld worden, maar dit is zeldzaam. Minder dan 10% van de patiënten is jonger dan 60 jaar. De meerderheid van de patiënten is bij diagnose tussen de 60 en 80 jaar. De gemiddelde leeftijd bij diagnose ligt rond de 70 jaar.
Trend over de tijd in de incidentie van prostaatkanker
Het aantal nieuwe patiënten (incidentie) met prostaatkanker is gestegen van ruim 4.000 begin jaren 90 tot ruim 13.000 in recente jaren. Om een trend in de tijd te kunnen volgen, wordt incidentie weergegeven als het aantal nieuwe patiënten per 100.000 personen per jaar, gestandaardiseerd naar leeftijd. Daarbij is rekening gehouden met de veranderde leeftijdsopbouw van de Nederlandse bevolking in de afgelopen decennia (meer ouderen en de ouderen worden steeds ouder) door de incidentie te standaardiseren naar de Europese standaardbevolking.
De incidentiestijging begin jaren 90 is waarschijnlijk het gevolg van toegenomen aandacht voor prostaatkanker en verbeterde kwaliteit van diagnostisch onderzoek. De toename vanaf 2000 wordt toegeschreven aan PSA-screening. Vanaf 2011 tot 2014 nam de incidentie van prostaatkanker weer af, waarschijnlijk door meer terughoudendheid in de inzet van PSA-testen. De daling in incidentie in 2020 is het gevolg van de COVID-19 pandemie. In die periode zijn minder prostaatkankerdiagnoses gesteld doordat mensen terughoudend waren met een bezoek aan de huisarts. Mannen met milde symptomen, die zich voorheen wel meldden voor een PSA-test, hebben dit niet gedaan of uitgesteld.
Verwacht wordt, dat de introductie van nieuwe beeldvormingstechnieken, zoals de prostaat MRI, in het diagnostische traject bij mannen met een verdenking op prostaatkanker, een effect zal gaan hebben op het aantal nieuwe diagnoses.
Over prostaatkanker:
De invloed van testosteron
In de jaren 40 van de vorige eeuw werd ontdekt dat onderdrukken van testosteron zorgt voor afname/remming van prostaatkanker. Hiermee werd de basis gelegd voor hormoontherapie zoals we die nu kennen. Sinds de jaren 40 is veel onderzoek gedaan naar de relatie tussen testosteron en prostaatkanker. De effectiviteit van hormoontherapie is bevestigd, maar de manier waarop testosteron de ontwikkeling van prostaatkanker beïnvloedt is nog onduidelijk.
Toename van de leeftijd verhoogt risico
Met het toenemen van de leeftijd neemt het risico op prostaatkanker toe. Bovendien worden oudere patiënten vaker gediagnosticeerd met meer uitgebreide ziekte of een ongunstiger risicoprofiel. Het relatief laat raadplegen van de huisarts en minder snelle doorverwijzing zijn mogelijke verklaringen. Verder komen oudere patiënten mogelijk minder vaak bij de huisarts met het verzoek hun PSA-waarde te laten testen.
Erfelijke factoren
Ook etnische en genetische factoren zijn van invloed op de ontwikkeling van prostaatkanker. Zo komt prostaatkanker vaker voor bij mannen met een Afrikaanse herkomst en juist minder vaak bij mannen van Aziatische komaf. Daarnaast zijn er families waarin prostaatkanker relatief vaak (≥ 3 naaste familieleden) en/of op jonge leeftijd (< 55 jaar) voorkomt. Er kan dan sprake zijn van een erfelijke aanleg. Erfelijke aanleg houdt in dat iemand een verhoogd risico op kanker heeft vanwege een genetische mutatie, oftewel een verandering in een gen. Bij bepaalde genen geeft zo’n verandering een verhoogd risico op prostaatkanker, bijvoorbeeld bij het BRCA2-gen en het HOXB13-gen. Het verloop van prostaatkanker is vaak agressiever bij mensen met een erfelijke aanleg. Daarnaast kan de kans op andere soorten kanker ook verhoogd zijn. Bij de meeste patiënten met prostaatkanker is geen sprake van een erfelijke aanleg. Tenslotte zijn leefstijl- en omgevingsfactoren waarschijnlijk van invloed. Maar, over de interactie tussen erfelijke en omgevingsfactoren is nog veel onbekend.
Anatomie van de prostaat
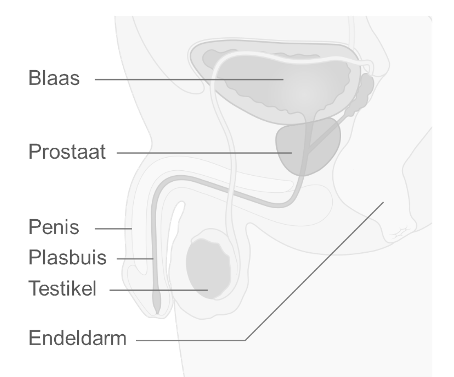
De diagnose stellen
De diagnose prostaatkanker wordt meestal gesteld op basis van een aantal onderzoeken:
- PSA – prostaat specifiek antigeen – is een eiwit dat door de prostaat wordt gemaakt en in het bloed gemeten kan worden. Een verhoogde PSA-waarde kan duiden op prostaatkanker.
- Bij rectaal onderzoek (rectaal toucher) kan de prostaat worden gevoeld. Afwijkende bevindingen, zoals een verharding van de prostaat, zijn verdacht voor prostaatkanker.
- Vervolgens wordt doorgaans een MRI-scan van de prostaat gemaakt. Hierbij wordt gekeken naar verdachte afwijkingen die duiden op prostaatkanker.
- Door middel van een biopt wordt de diagnose definitief gesteld. Bij dit onderzoek worden stukjes prostaatweefsel verwijderd met dunne naalden en door de patholoog onder de microscoop onderzocht. Verdachte afwijkingen te zien op de MRI-scan kunnen gericht worden aangeprikt.
- Bij patiënten met een hoog risico op uitzaaiingen kan sinds kort een PSMA PET/CT-scan worden uitgevoerd. Met deze techniek worden uitzaaiingen in een vroeger stadium opgespoord in vergelijking met de eerder veelal gebruikte CT-scan of botscan. Dit kan invloed hebben op (de verdeling van) het ziektestadium.
Stadiumverdeling
Op basis van de bij 'De diagnose stellen' genoemde onderzoeken wordt de uitbreiding van de tumor en het risicoprofiel bepaald:
Risicoprofiel = TNM-indeling* + Gleason-score** + PSA-waarde
* TumorNodes (lymfklieren) Metastasen (uitzaaiingen); ** agressiviteit van de tumor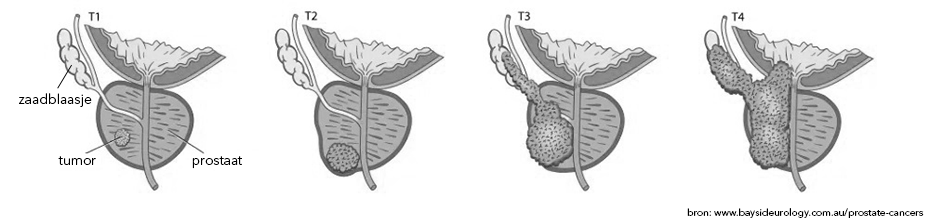
- T1 (44%): de tumor is beperkt tot de prostaat en niet voelbaar bij rectaal onderzoek.
In veel gevallen is de tumor wel zichtbaar op beeldvorming. - T2 (30%): de tumor is beperkt tot de prostaat en wel voelbaar bij rectaal onderzoek.
Bij beeldvorming wordt vaker een tot de prostaat beperkte tumor gezien (in circa 56% van de patiënten bij wie beeldvorming is verricht). - T3 (16%): de tumor groeit door het kapsel heen en eventueel ook in de zaadblaasjes.
Bij ongeveer 28% van de patiënten bij wie beeldvorming is verricht, bestaat er op basis van deze beeldvorming verdenking op groei buiten het kapsel en/of in de zaadblaasjes. - T4 (3%): de tumor is in andere organen gegroeid.
Bij beeldvorming wordt ingroei in andere organen in ongeveer 4% gezien.
In aanvulling op het T-stadium wordt uitbreiding van prostaatkanker bepaald op basis van het N-stadium (lymfklieren) en M-stadium (uitzaaiingen). Lokaal beperkt prostaatkanker wordt verder onderverdeeld in risicogroepen op basis van de PSA-waarde en Gleason-score.
Behandeling
Behandeling per stadium en risicogroep.
- Het ziektestadium en de risicogroep zijn van invloed op de behandelmogelijkheden. Daarnaast spelen ook de conditie van de patiënt, andere aandoeningen en natuurlijk de voorkeur van de patiënt een belangrijk rol bij de behandelkeuze.
- Patiënten met lokaal beperkte prostaatkanker worden meestal chirurgisch (operatief verwijderen van de prostaat) of met bestraling behandeld. Daarnaast is actief volgen een mogelijkheid (zeker bij laagrisico prostaatkanker), actieve behandeling wordt pas gestart als er aanwijzingen zijn dat de tumor groeit.
- Ruim de helft van de patiënten met lokaal uitgebreide prostaatkanker (T3-T4 en/of N1) wordt behandeld met bestraling, meestal in combinatie met hormoontherapie. Andere veel voorkomende behandelingen in deze groep zijn chirurgische behandeling en hormoontherapie.
- Als er sprake is van uitgezaaide prostaatkanker is genezing niet meer mogelijk. De behandeling, bijna altijd hormoontherapie of een combinatie van hormoon- en chemo- en/of radiotherapie, is gericht op het remmen van ziekteprogressie en het voorkomen of verminderen van klachten. Combinatietherapieën zijn in de afgelopen jaren geïntroduceerd. Hoewel deze behandelingen een gunstig effect hebben op de levensverwachting kunnen patiënten wel meer bijwerkingen ervaren.
figuur: Behandeling van patiënten met prostaatkanker (%) per stadium en risicoprofiel:
Overleving
Als benadering voor ziekte-specifieke overleving wordt de relatieve overleving weergegeven. Dit is het percentage patiënten dat na een bepaalde periode nog in leven is, gecorrigeerd voor de verwachte sterfte (gebaseerd op de Nederlandse populatie, rekening gehouden met geslacht, leeftijd en kalenderjaar).
Sinds 1989 is de overleving van patiënten met prostaatkanker verbeterd. Deels is dit het gevolg van betere behandeling. Maar ook vroege detectie door toegenomen aandacht voor prostaatkanker en 'PSA-screening' spelen een belangrijke rol. Daardoor wordt lokaal beperkte prostaatkanker vaker gevonden.
Overleving naar stadium en risicogroep
De relatieve 5-jaarsoverleving verschilt per ziektestadium en risicogroep. De overgrote meerderheid van patiënten met lokaal beperkte prostaatkanker is nog in leven na 5 jaar, in tegenstelling tot ongeveer 45% van de patiënten met uitgezaaide ziekte. Binnen de groep patiënten met uitgezaaide ziekte zijn er echter grote verschillen.
- De overleving van patiënten met alleen niet-regionale lymfekliermetastasen is relatief gunstig (mediane overleving meer dan 55 maanden).
- Bij botmetastases geldt een mediane overleving van 35-40 maanden.
- Bij viscerale metastases, metastases in bijvoorbeeld de long of lever, geldt een mediane overleving van iets meer dan 20 maanden.
Veranderingen in (de verdeling van) het ziektestadium, gerelateerd aan de introductie van de prostaat MRI en PSMA PET/CT, kunnen een effect hebben op de overleving per ziektestadium en risicogroep.
figuur: Relatieve overleving 1989-2021:
figuur: Relatieve 5-jaarsoverleving* per stadium en risicogroep** (2017-2018):
* door correctie voor de verwachte sterfte kan de relatieve overleving boven de 100% uitkomen.
** risicogroep bepaald op basis van het klinische T-stadium en het T-stadium op basis van beeldvormend onderzoek.
Vroege opsporing door een PSA-test
PSA-test
Testen van PSA-waarde bij mannen die geen klachten hebben die wijzen op prostaatkanker, is bedoeld om eventueel aanwezige ziekte in een vroeg stadium te vinden en te kunnen behandelen om uiteindelijk de overleving te vergroten.

Overdiagnose
Door testen van de PSA-waarde neemt de kans op overdiagnose en overbehandeling toe. Dat wil zeggen dat mannen voor prostaatkanker behandeld worden (met het risico op complicaties), terwijl de ziekte het gehele leven onopgemerkt zou zijn gebleven. Om dit nadelige effect te beperken wordt een actief volgen beleid ('actief-volgen'-beleid) geadviseerd bij laag-risico en soms bij matig-risico prostaatkanker.
Verhoogd risico
Het verrichten van een PSA-test is alleen raadzaam bij mannen die goed geïnformeerd zijn over de voor- en nadelen. Bovendien wordt het onderzoek afgeraden als iemand een levensverwachting heeft van minder dan 10 jaar of niet fit genoeg is om behandeling te ondergaan, gezien het onwaarschijnlijk is dat vroege opsporing dan enig overlevingsvoordeel biedt. De prostaatwijzer geeft een inschatting van de kans op het vinden van prostaatkanker en kan helpen bij de beslissing om het PSA wel of niet te laten testen. Daarnaast is meer informatie beschikbaar via thuisarts.nl.
In 2022 heeft de Europese Commissie, als onderdeel van het Europees kankerbestrijdingsplan, nieuwe aanbevelingen gepubliceerd over kankerscreening. Prostaatkanker is toegevoegd aan de lijst van kankersoorten waarvoor georganiseerde screening wordt aanbevolen. Het is aan de lidstaten om de aanbevelingen over te nemen en te implementeren. Op dit moment is er in Nederland geen bevolkingsonderzoek naar prostaatkanker.